Aprenda más sobre la enfermedad vascular

Pacientes y Familias
Pie Diabético
¿Qué es el pie diabético?
La diabetes mellitus es una enfermedad muy frecuente. Afecta a un 15% de la población mayor de 18 años. Debido a una mejora en el control de la glucemia, la esperanza de vida de los diabéticos es únicamente algo inferior a la de los no diabéticos. Esta mayor supervivencia se acompaña de un mayor número de complicaciones producidas por la hiperglucemia (aumento de la glucosa en sangre). La diabetes es la causa más frecuente de ceguera e insuficiencia renal, y las complicaciones cardiovasculares graves (infarto de miocardio e ictus) son 5 veces más frecuentes en diabéticos que en no diabéticos. Uno de los trastornos típicos de los diabéticos, potencialmente muy grave, es la úlcera del pie diabético, que se localiza en los pies, debido a una serie de trastornos característicos que alteran su estructura (deformidades), sus mecanismos de defensa (pérdida de sensibilidad y defectos inmunitarios), y su perfusión (isquemia debido a estenosis y obstrucciones de las arterias que irrigan –nutren-) al pie. La úlcera (apertura de la piel) aparece típicamente en zonas de apoyo o de roce.
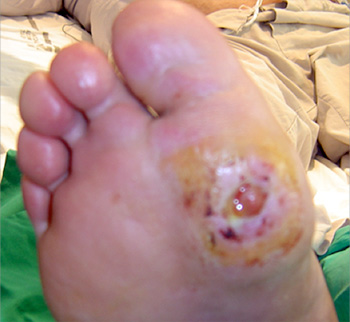
Imagen de úlcera de pie diabético ( cortesía Dr. José Ignacio Blanes).
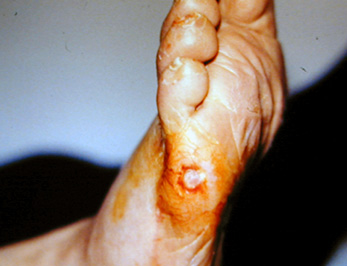
Imagen de úlcera de pie diabético ( cortesía Dr. José Ignacio Blanes)
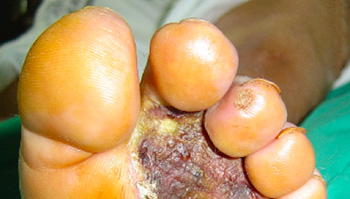
Imagen de úlcera de pie diabético ( cortesía Dr. José Ignacio Blanes).
Al haber perdido la protección cutánea, la úlcera suele complicarse con infecciones, agravadas por la disminución de las defensas y por el defecto de oxigenación. La complicación final es la amputación de parte del pie o incluso de la pierna.
¿Cómo se produce el pie diabético?
El aumento de la glucemia mantenida a lo largo de los años en los diabéticos provoca trastornos bioquímicos y biofísicos en los distintos tejidos alterando su estructura y su función. A nivel del pie destacan la neuropatía (pérdida de función de nervios periféricos), que suele provocar deformidades en el pie y callos en zonas de apoyo, la macroangiopatía diabética, que no es más que la arteriosclerosis en diabéticos, con unas características concretas, y la microangiopatía diabética. A esto se une un defecto inmunitario que afecta las defensas ante la infección. Todos estos trastornos producen lo que se llama un pie de riesgo, predisponiendo al mismo a la aparición de úlceras, úlcera que es desencadenada por una traumatismo, generalmente un roce de un zapato, que suele aparecer sobre una deformidad, en la punta de los dedos o en el talón. Esta úlcera puede cronificarse y agravarse por una infección, favorecida por la pérdida de sensibilidad, de inmunidad, y de vascularización.
¿Cuales son los signos de alerta en el pie diabético?
Existen diferentes signos de alerta en función que exista o no exista úlcera.
Si no existe úlcera, hay que estar atentos a las deformidades del pie y a la presencia de callos en los mismos. Las deformidades suelen aparecer en la zona de apoyo anterior (las llamadas articulaciones metatarso falángicas) o en el dorso de los dedos (dedos en garra o en martillo). Sobre ellas se suelen formar callos, que actúan como clavos desarrollando la úlcera. Aunque no suele aparecer, el dolor es un signo de alarma.
Un vez aparecida la úlcera, serán signos de alarma aquellos que puedan indicar infección y/o isquemia. Lo típico es enrojecimiento, edema (hinchazón) alrededor de la ulcera, exudación-supuración (salida de líquido claro-purulento), olor fétido, y dolor. Generalmente se acompaña de un aumento de la glucemia.
¿Qué es la neuropatía?
La neuropatía es un trastorno característico del pie diabético. El aumento de glucemia deteriora la estructura y la función de los nervios del pie. La neuropatía diabética es metabólica, lo que implica que es bilateral simétrica (ambos lados de forma uniforme) y distal (afecta a la parte mas lejana del corazón -en este caso los pies-). La prevalencia (frecuencia) de neuropatía es muy alta, afecta al 20% de los diabéticos en el momento del diagnóstico aumentando al 50-60% a los 10 años de enfermedad. El 90% de los diabéticos con úlcera tienen neuropatía.
La actividad nerviosa del pie depende del sistema nervioso somático ("voluntario") y del sistema nervioso autónomo ("involuntario"). El sistema somático tiene una parte sensitiva (transmite sensibilidad, dolor, frío-calor, vibración, propiocepción – posición-), y una motora (mantiene la estructura ósea del pie y cumple las órdenes de movimiento del pie emitidas por el sistema nervioso central). El sistema autónomo en el pie regula principalmentela sudoración y la microcirculación.
Por lo tanto, el diabético con neuropatía tiene un pie totalmente indefenso por la afectación sensitiva (no percibe los traumatismos constantes que recibe, los cambios de posición involuntaria,..) y autonómica (no hay sudoración –piel seca-, la sangre en la microcirculación evita muchas veces los capilares nutrientes). A esto se une la deformidad provocada por la neuropatía motora. El control motor del pie depende del equilibrio entre los músculos flexores (situados en el pie) y extensores (situados en la pierna). Al afectar la musculatura del pie (flexores) se produce un predominio de la musculatura de la pierna (extensora), que provoca una deformidad del pie (tira de la articulaciones), sobre todo de las articulaciones metatarsofalángicas (apoyo anterior del pie) e interfalángicas (en los dedos). Esta deformidad hace que la carga de apoyo y el roce del zapato se concentre en la zona deformada, desarrollándose hiperqueratosis (callos), que aumentan la propia deformidad y actúan como un clavo sobre los tejidos subyacentes, llegando a provocar la rotura de la pie (úlcera).
Además, la neuropatía autónoma provoca disminución de la consistencia del hueso del pie, lo que unido a la deformidad, puede provocar una desestructuración de la arquitectura ósea del pie (pie de Charcot)
¿Qué es la isquemia en el pie diabético?
A la neuropatía se une, en la mitad de los casos de úlcera de pie diabético, la isquemia, o disminución del aporte de oxígeno a los tejidos.
La isquemia es el factor que más importantemente determina la recidiva (reaparición de la úlcera una vez cicatrizada) y el pronóstico (mayor posibilidad de amputación e infección y menor de cicatrización).
La isquemia se produce por estenosis y obstrucción de las arterias de las extremidades inferiores, debido a la macroangiopatía diabética o arteriosclerosis en diabéticos. La arteriosclerosis es una enfermedad degenerativa, progresiva, global e irreversible de las arterias. Es la causa más frecuente de muerte en el mundo, por infarto de miocardio y cerebral, más aún en diabéticos. En diabético la arteriosclerosis de las piernas tiene unas características concretas: afecta a una edad más temprana, a mujeres igual que a hombres (en no diabéticos, por cada mujer hay 7-8 hombres afectados), a arterias distales (las arterias distales son las que hay por debajo de la rodilla, que son muy pequeñas), es más fácil que aparezca calcificación arterial y es más fácil que aparezca úlcera o gangrena (isquemia crítica).
La disminución del aporte de oxígeno (isquemia) producido facilita la muerte celular (necrosis), aparición de la úlcera. Una vez aparecida la úlcera, la isquemia facilita su progresión y complicación y dificulta su curación.
¿Cómo prevenir el pie diabético?
La prevención hace referencia a las medidas que se deben adoptar para la aparición de una úlcera. La prevención de las complicaciones una vez aparecida la úlcera entra en realidad en al apartado de tratamiento.
La isquemia es el factor que más importantemente determina la recidiva (reaparición de la úlcera una vez cicatrizada) y el pronóstico (mayor posibilidad de amputación e infección y menor de cicatrización).
El primer paso en la prevención es el control estricto de la glucemia para mantener una Hemoglobina Glicosilada por debajo de 6.5%
Para una buena prevención es necesario conocer los distintos factores que influyen en la aparición de la úlcera y actuar sobre ello. Los factores más importantes son: el haber tenido una úlcera o haber sufrido una amputación previa (menor o mayor), la presencia de neuropatía, de deformidad (provocada por la neuropatía y/o amputación de parte del pie previa) y de isquemia. En las unidades de pie diabético está estratificada la necesidad de valoración en función de la presencia de estos factores. Si no existe ninguno, debe hacerse una revisión anual. Si existe neuropatía o deformidad, cada 6 meses. Si existe isquemia cada 3 meses y si existe ulcera o amputación previa, cada mes.
El primera paso en la prevención es la educación del paciente y del personal sanitario no especializado.
El paciente debe saber explorarse el pie, la presencia de deformidades o callos, de alguna erosión cutánea. Debe lavarse los pies con agua templada (cuidado con el agua muy caliente, que puede provocar una quemadura sin que lo sienta), hidratarse la piel, cortarse las uñas sin hacerse ninguna herida. Debe revisarse los zapatos por si existe algún cuerpo extraño en su interior. No andar descalzo.
El personal sanitario debe saber detectar una deformidad, un callo, la presencia de isquemia (mediante la palpación de pulsos) y saber que derivación debe hacer cuando un diabético tenga alguna de estos trastornos.
Los pacientes deben llevar zapatos anchos y profundos, que no provoquen ningún roce.
Si existe deformidad, debe realizarse una descarga (plantilla – zapato adaptado específicamente a ese pie). Debe realizarse la resección de los callos.
Puede hacerse cirugía ortopédica de las deformidades para la prevención, aunque está poco difundida.
Por último, sobre todo en los pacientes con isquemia, debe hacerse una prevención cardiovascular, mediante un control estricto de los factores de riesgo vasculares (principalmente Hipertensión Arterial e Hipercolesterolemia – estatinas-) y la administración de un antiagregante plaquetarios (acido acetilsalicílico o clopidogrel)
¿Cómo tratar el pie diabético?
Una vez aparecida la ulcera, debe aplicarse un tratamiento para su cicatrización, de forma precoz para evitar la aparición de infecciones que puedan requerir una amputación.
Los cuatro aspectos fundamentales en el tratamiento de la úlcera del pie diabético son:
- Desbridamiento: Consiste en la resección de los tejidos necróticos, infectados e hiperqueratósicos (tejido calloso) y la apertura de la úlcera para explorar su profundidad y extensión. Esto se puede hacer en la propia consulta o a veces debe hacerse en el quirófano si existe una infección moderada – severa.
- Cura: El objetivo de la cura es potenciar la cicatrización fisiológica de la úlcera y evitar su complicación. En general, si existe isquemia o infección la cura debe ser seca (con antisépticos – povidona iodada, clorhexidina-). Si no existe isquemia ni infección, la cura debe ser húmeda. Antes de toda cura, debe realizarse el lavado de la úlcera
- Descarga: Su objetivo es permitir el apoyo del pie, pero sin que cargue la zona de la úlcera. Se utilizan moldes o zapatos adaptados.
- Revascularización: el mejor tratamiento de la isquemia es la revascularización (aumentar el aporte de oxígeno al pie) Se debe hacer una vez aparecida la úlcera, sin esperar a que ésta se haya complicado, porque en este caso, la posibilidad de requerir una amputación menor es mayor, con el consiguiente mal pronóstico del pie aunque consigamos salvar la extremidad y curar la úlcera. La revascularización puede ser abierta (by-pass)o endovascular. La revascularización endovascularse realiza mediante un abordaje muy pequeño (punción de unos 2 mm) a través del cual se introducen unos catéteres mediante los cuales se llega a la zona estenótica (estrecha) /obstruida, se atraviesa y con unos balones se dilata (angioplastia con balón). A veces, debe asociarse un stent (una especie de muelle para fortalecer la zona dilatada), aunque en concreto en los diabéticos no sea muy frecuente su utilización.
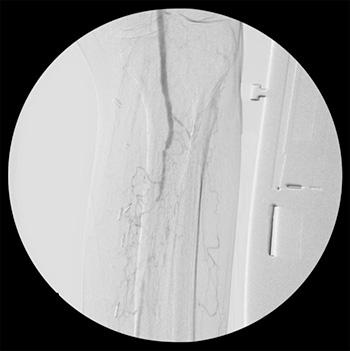
Arteriografía pre-tratamiento endovascular(cortesía Dr. José Ignacio Blanes)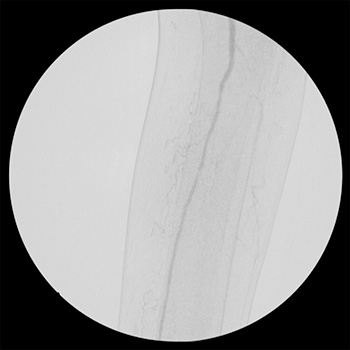
Arteriografía post-tratamiento endovascular(cortesía Dr. José Ignacio Blanes)
En caso de que exista infección, debe asociarse el tratamiento antibiótico adecuado siguiendo las recomendaciones de las guías y posteriormente adaptándolo según el cultivo.
Contenido elaborado por:
Dr. José Ignacio Blanes Mompó, Director del Servicio de Angiología, Cirugía Vascular y Endovascular del Hospital de Manises, Valencia.





